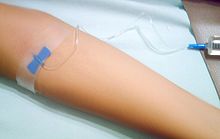
Инъекция
Инъе́кция — способ введения в организм неких растворов (например, лекарственных средств) с помощью шприца и пустотелой иглы или впрыскиванием под высоким давлением (безыгольная инъекция).
Содержание
Виды инъекций
К основным видам инъекций относят следующие:
- внутрикожная (или интрадермальная) — (intracutaneous или intradermal)
- подкожная (subcutaneous)
- внутримышечная (intramuscular)
- внутривенная (intravenous)
- внутриартериальная
- внутрикостная
Внутримышечные инъекции
Внутримышечная инъекция — один из наиболее распространённых способов введения небольших объёмов лекарственных веществ. Мышцы обладают разветвлённой сетью кровеносных и лимфатических сосудов, что создаёт хорошие условия для всасывания лекарств. При внутримышечной инъекции создаётся депо, из которого препарат постепенно всасывается в кровеносное русло, что позволяет поддерживать примерно одинаковую концентрацию действующего вещества в крови в течение нескольких часов и тем самым обеспечить его длительное действие.
Для предотвращения осложнений, внутримышечные инъекции рекомендуется производить в местах тела, где имеется значительный слой мышечной ткани, и близко не располагаются крупные сосуды и нервные стволы. Длина применяемой иглы зависит от толщины слоя подкожно-жировой клетчатки, так как необходимо, чтобы при введении игла прошла подкожную клетчатку и срез её располагался непосредственно в мышце. Инъекции производят обычно в ягодичные мышцы, реже — в мышцы передней поверхности бедра или дельтовидную мышцу.
Возможные осложнения внутримышечных инъекций
При внутримышечных инъекциях возможны следующие осложнения:
- Попадание иглы в кровеносный сосуд, что может привести к эмболии, если вводятся масляные растворы или взвеси, которые не должны попадать в непосредственно в кровоток. При применении подобных препаратов после введения иглы в мышцу оттягивают поршень назад и убеждаются в отсутствии крови в шприце.
- Инфильтраты — болезненные уплотнения в толще мышечной ткани на месте укола. Могут возникнуть на второй-третий день после инъекции. Причинами их возникновения может быть как несоблюдение правил асептики (нестерильный шприц, плохо обработанное место укола), так и многократное введение препаратов в одно и то же место, или повышенная чувствительность тканей человека к вводимому препарату (характерно для масляных растворов и некоторых антибиотиков).
- Абсцесс — проявляется гиперемией и болезненностью кожи над инфильтратом, повышенной температурой тела. Требует срочной хирургической обработки и лечения антибиотиками.
- Аллергические реакции на введённый препарат. Для избежания данных осложнений перед введением препарата собирается анамнез, выясняется наличие аллергических реакций на какие-либо вещества. При любом проявлении аллергической реакции (независимо от способа предыдущего введения) целесообразна отмена препарата, поскольку повторное введение данного лекарственного средства может привести к анафилактическому шоку.
Подкожные инъекции
Применяется, например, при введении инсулина.
Подкожно-жировой слой обладает густой сосудистой сетью, поэтому введённые подкожно лекарственные вещества оказывают действие быстрее по сравнению с введением через рот — они минуют желудочно-кишечный тракт, попадая непосредственно в кровоток. Подкожные инъекции производят иглой самого малого диаметра и вводят до 2 мл лекарственных препаратов, которые быстро всасываются в рыхлой подкожной клетчатке, не оказывая на неё вредного воздействия.
Наиболее удобными участками для подкожного введения являются:
- наружная поверхность плеча;
- подлопаточное пространство;
- передненаружная поверхность бедра;
- боковая поверхность брюшной стенки;
- нижняя часть подмышечной области.
В этих местах кожа легко захватывается в складку и минимальна опасность повреждения кровеносных сосудов, нервов и надкостницы.
Не рекомендуется производить инъекции:
- в места с отёчной подкожно-жировой клетчаткой;
- в уплотнения от плохо рассосавшихся предыдущих инъекций.
Кожа над местом введения собирается в складку, игла под углом 45° вводится в кожу, затем плавно в подкожно-жировую клетчатку вводится раствор лекарственного препарата.
Внутривенные инъекции
Внутривенные инъекции предусматривают введение лекарственного вещества непосредственно в кровяное русло. Наиболее важным правилом при этом является строжайшее соблюдение правил асептики (мытьё и обработка рук, кожи больного и т. п.).
Особенности строения вен
Для внутривенных инъекций чаще всего используют вены локтевой ямки, поскольку они имеют большой диаметр, лежат поверхностно и сравнительно мало смещаются, а также поверхностные вены кисти, предплечья, реже вены нижних конечностей. Теоретически, внутривенная инъекция может быть произведена в любую из вен человеческого организма. Также аналогом внутривенной инъекции является введение препарата через диафрагму рта в корень языка. Это связано с особенностями анатомического строения языка человека.
Подкожные вены верхней конечности — лучевая и локтевая подкожные вены. Обе эти вены, соединяясь по всей поверхности верхней конечности, образуют множество соединений, самое крупное из которых — средняя вена локтя, наиболее часто используемая для пункций. В зависимости от того, насколько чётко вена просматривается под кожей и пальпируется (прощупывается), выделяют три типа вен:
- Хорошо контурированная вена. Вена хорошо просматривается, чётко выступает над кожей, объёмна. Хорошо видны боковые и передняя стенки. При пальпации прощупывается почти вся окружность вены, за исключением внутренней стенки.
- Слабо контурированная вена. Очень хорошо просматривается и пальпируется только передняя стенка сосуда, вена не выступает над кожей.
- Не контурированная вена. Вена не просматривается, и очень плохо пальпируется, или вена вообще не просматривается и не пальпируется.
По степени фиксации вены в подкожной клетчатке выделяют следующие варианты:
- Фиксированная вена — вена смещается по плоскости незначительно, переместить её на расстояние ширины сосуда практически невозможно.
- Скользящая вена — вена легко смещается в подкожной клетчатке по плоскости, её можно сместить на расстояние больше её диаметра. При этом нижняя стенка такой вены, как правило, не фиксируется.
По выраженности стенки можно выделить следующие типы:
- Толстостенная вена — вена толстая, плотная.
- Тонкостенная вена — вена с тонкой, легко ранимой стенкой.
Используя все перечисленные анатомические параметры, определяют следующие клинические варианты:
- хорошо контурированная фиксированная толстостенная вена — такая вена встречается в 35 % случаев;
- хорошо контурированная скользящая толстостенная вена — встречается в 14 % случаев;
- слабо контурированная, фиксированная толстостенная вена — встречается в 21 % случаев;
- слабо контурированная скользящая вена — встречается в 12 % случаев;
- неконтурированная фиксированная вена — встречается в 18 % случаев.
Наиболее пригодны для пункции вены первых двух клинических вариантов. Хорошие контуры, толстая стенка позволяют довольно легко пунктировать вену.
Менее удобны вены третьего и четвёртого вариантов, для пункции которых наиболее подходит тонкая игла. Следует только помнить, что при пункции «скользящей» вены её необходимо фиксировать пальцем свободной руки.
Наиболее неблагоприятны для пункции вены пятого варианта. При работе с такой веной применяют предварительную пальпацию (прощупывание), пункция «вслепую» не рекомендуется.
Осложнения при внутривенных инъекциях
Одной из наиболее часто встречающихся анатомических особенностей вен является так называемая ломкость. Визуально и пальпаторно ломкие вены ничем не отличаются от обычных. Пункция их, как правило, также не вызывает затруднения, но в месте прокола очень быстро появляется гематома, которая нарастает, несмотря на то, что все приёмы контроля подтверждают правильное попадание иглы в вену. Считается, что, вероятно, происходит следующее: игла является ранящим агентом, и в одних случаях прокол стенки вены соответствует диаметру иглы, а в других из-за анатомических особенностей происходит разрыв по ходу вены.
Нарушения техники фиксации иглы в вене также могут привести к осложнениям. Слабо фиксированная игла наносит дополнительную травму сосуду. Данное осложнение встречается, почти исключительно, у лиц пожилого возраста. При данной патологии введение лекарственного средства в эту вену прекращают, пунктируют другую вену и проводят инфузию, обращая внимание на фиксацию иглы в сосуде. На область гематомы накладывают тугую повязку.
Довольно частым осложнением бывает поступление инфузионного раствора в подкожную клетчатку. Наиболее часто после пункции вены в локтевом сгибе недостаточно устойчиво фиксируется игла, при движении больного рукой игла выходит из вены и раствор поступает под кожу. Иглу в локтевом сгибе рекомендуется фиксировать не менее чем в двух точках, а у беспокойных больных фиксировать вену на протяжении конечности, исключая область суставов.
Другая причина поступления жидкости под кожу — сквозной прокол вены, это чаще бывает при применении одноразовых игл, более острых, чем многоразовые, в этом случае раствор поступает частично в вену, а частично под кожу.
В случае нарушения центрального и периферического кровообращения вены спадаются. Пункция подобной вены крайне сложна. В этом случае больного просят более энергично сжимать и разжимать пальцы и параллельно похлопывают по коже, просматривая вену в области пункции. Как правило, этот приём более или менее помогает при пункции спавшейся вены. Первичное обучение медперсонала на подобных венах недопустимо.